Артериальная гипертония (АГ) – один из основных факторов риска сердечно-сосудистой заболеваемости и смертности. Распространенность этого заболевания среди взрослого населения планеты составляет 30–45%, в России – 40–47% [1]. В настоящее время более 1 млрд жителей нашей планеты страдают АГ, а к 2025 г. ожидается увеличение этого показателя до 1,5 млрд [5].
Течение АГ нередко осложняется развитием гипертонических кризов, которые становятся причиной обращения за скорой, амбулаторной и стационарной медицинской помощью. Лечение этих состояний является крайне актуальной проблемой для современной кардиологии. В течение последних лет мировыми экспертными сообществами опубликованы клинические рекомендации, отражающие переосмысление термина «гипертонический криз» и, как следствие этого, тактики ведения пациентов.
ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ
До настоящего времени существовало большое количество классификаций гипертонических кризов, в основу которых были положены различные особенности клиники, патогенеза, наличие или отсутствие осложнений и т.д. (табл. 1) [2]. На протяжении последнего десятилетия в зависимости от наличия или отсутствия у пациента острого поражения органов-мишеней (ПОМ) гипертонические кризы делили на два типа – осложненные и неосложненные. В англоязычных источниках, использовались термины hypertension emergencies и hypertension urgencies соответственно.
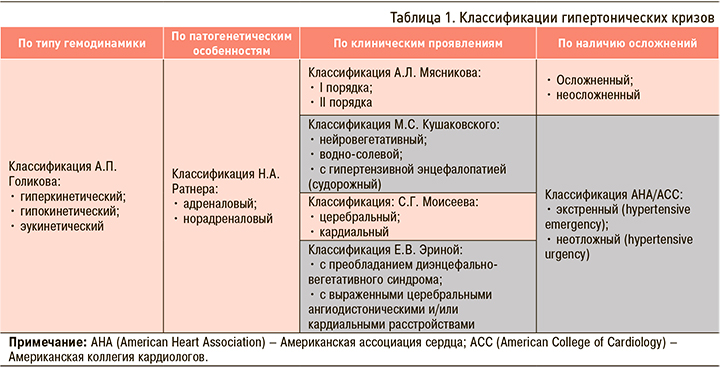
В 2018–2020 гг. экспертными группами Европейского общества кардиологов (ESC) и Российского кардиологического общества (РКО) были пересмотрены определение и классификация гипертонических кризов [1, 2, 5]. В соответствии с действующими клиническими рекомендациями, гипертонический криз определяется как состояние, при котором значительное повышение артериального давления (до цифр, соответствующих 3 степени АГ) ассоциируется с острым, нередко жизнеугрожающим ПОМ, требующим немедленных квалифицированных действий по снижению артериального давления [1, 5].
Термин «неосложненный гипертонический криз», которым прежде определялось выраженное повышение артериального давления (АД), сопровождающееся клиническими симптомами без признаков острого ПОМ, сегодня признан устаревшим и не рекомендован к использованию [1, 3, 4, 5]. Основанием для этого стали данные ретроспективного обсервационного исследования, выполненного в 2008–2015 гг. в клинике г. Кливленд, США (Cleveland Clinic Healthcare system), которые свидетельствовали об отсутствии влияния более интенсивного режима терапии и госпитализации на прогноз у пациентов с диагнозом «неосложненный гипертонический криз» [9]. Значительное повышение АД без ПОМ рекомендовано определять как «неконтролируемую АГ», или «внезапное выраженное индивидуально значимое повышение АД», или же «выраженное повышение АД в отсутствие ПОМ» [1–5]; в этом случае требуется лишь назначение или коррекция пероральной антигипертензивной терапии в соответствии с общепринятыми алгоритмами подбора терапии в амбулаторных условиях. Действующие клинические рекомендации ставят основной целью лечения подбор постоянной антигипертензивной терапии, позволяющей контролировать уровень АД в рамках целевых значений [1, 5, 7].
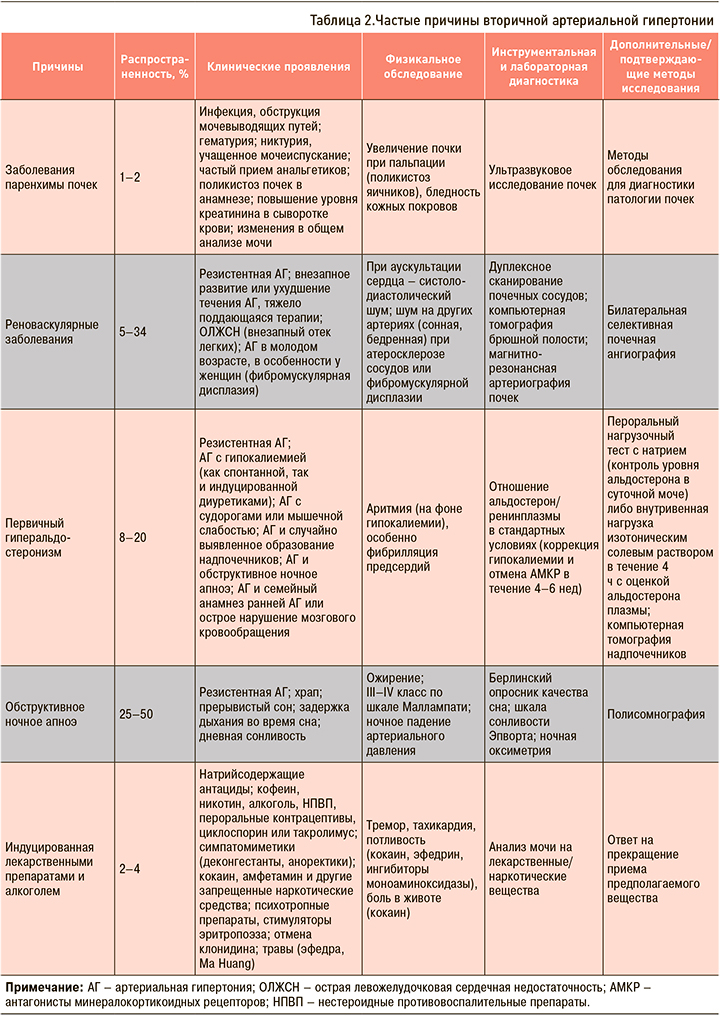
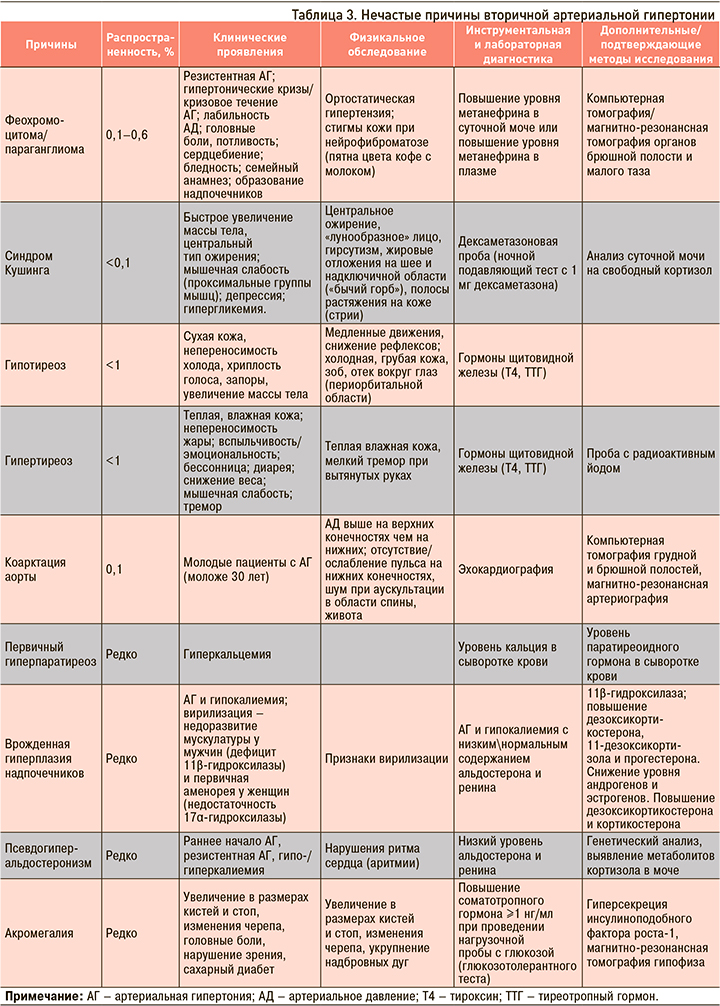
Гипертонические кризы являются частой причиной обращений за скорой медицинской помощью и ургентной госпитализации (1–5% обращений) [2]. При этом на внезапное выраженное повышение АД без острого ПОМ приходится 3/4 случаев обращений за медицинской помощью по поводу гипертонических кризов [2]. Кризы могут выступать проявлением (в том числе и первым) как гипертонической болезни (ГБ), так и вторичной АГ (табл. 2, 3). Внезапным значительным повышением АД могут сопровождаться заболевания соединительной ткани с вовлечением почек, гломерулонефрит, черепно-мозговые травмы, тяжелые ожоги, преэклампсия и эклампсия беременных [1, 2, 7, 11].
К показаниям для диагностики вторичной АГ относятся [1, 2, 7, 11]:
1. Резистентная АГ – АГ, которая отвечает каждому из трех следующих критериев (a–c):
a) офисное АД ≥130/80 мм рт.ст. на фоне ≥3 гипотензивных препаратов в оптимальных дозах, включая диуретик, ИЛИ офисное АД >130/80 мм рт.ст. на фоне ≥4 гипотензивных препаратов, ИЛИ АД >140/90 мм рт.ст. на фоне оптимальных доз медикаментозной терапии, включающей ингибитор АПФ (ИАПФ)/антагонист рецепторов ангиотензина II (АРА) + блокатор кальциевых каналов + тиазидный/тиазодоподобный диуретик;
b) неадекватный контроль АД подтвержден суточным мониторированием АД или домашним мониторированием АД;
c) исключены различные причины псевдорезистентной АГ (особенно плохая приверженность к медикаментозной терапии).
2. Внезапное начало АГ.
3. АГ в раннем возрасте (<30 лет).
4. Усугубление/обострение ранее контролируемой АГ.
5. Непропорциональное ПОМ относительно степени АГ.
6. Злокачественная АГ.
7. Впервые выявленная диастолическая АГ у пациентов старшего возраста (≥65 лет).
8. Неспровоцированная или чрезмерная гипокалиемия.
Кроме того, к повышению АД может приводить прием ряда лекарственных препаратов (табл. 4) [5, 7, 9].
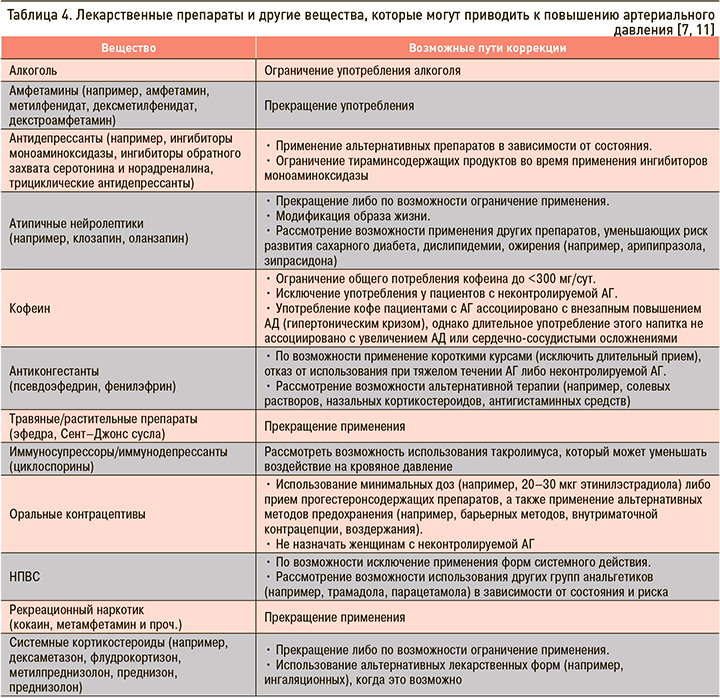
Одной из главных причин развития гипертонического криза служит низкая приверженность или отмена гипотензивной терапии. К наиболее частым осложнениям этого состояния относятся инфаркт мозга (24%) и отек легких (22%) [2].
КЛИНИЧЕСКАЯ КАРТИНА
Для гипертонического криза характерно внезапное начало и нарастающий характер клинических проявлений, при этом значения АД могут варьировать в широких пределах у разных пациентов (так называемое индивидуально значимое повышение АД). У больных наблюдается появление субъективной и объективной симптоматики криза: это разнообразные церебральные (интенсивная головная боль, головокружение, тошнота, рвота, нарушение зрения, мелькание «мушек» перед глазами, онемение рук, лица), кардиальные (боль в области сердца, сердцебиение, ощущение перебоев, появление одышки) и невротические жалобы (ознобоподобный тремор, чувство страха, раздражительность, потливость, иногда чувство жара, жажда, в конце криза учащенное, обильное мочеиспускание) [1, 2, 5, 7]. Следует отметить, что головная боль, головокружение и тошнота имеют место у подавляющего большинства пациентов (70–90%) [2].
При развитии значимых острых ПОМ течение гипертонического криза может сопровождаться симптомами острой гипертонической энцефалопатии (головная боль, спутанность сознания, тошнота и рвота, судороги, кома); острого нарушения мозгового кровообращения (очаговая неврологическая симптоматика); внутримозговым кровоизлиянием; патологией сетчатки глаз; острой левожелудочковой недостаточностью (удушье, появление влажных хрипов над легкими); острым коронарным синдромом (характерный болевой синдром, динамика электрокардиограммы); острой почечной недостаточностью; расслаивающей аневризмой аорты (при поражении грудного отдела аорты – интенсивная боль в груди, сопровождающаяся клинической картиной шока; аортальная недостаточность; тампонада перикарда; ишемия головного и спинного мозга, конечностей; при поражении брюшного отдела аорты – клиника нарушения кровообращения в бассейне брыжеечных сосудов с возможным развитием кишечной непроходимости) [1, 2, 5, 7].
Как правило, гипертонические кризы, сопровождающиеся значимыми ПОМ, регистрируются у следующих групп больных [1]:
- пациенты со злокачественной АГ, ассоциированной с изменениями на глазном дне (кровоизлияния и/или отек соска зрительного нерва), микроангиопатией и диссеминированным внутрисусосудистым свертыванием, энцефалопатей (примерно в 15% случаев), острой сердечной недостаточностью, острым ухудшением функции почек;
- пациенты с тяжелой АГ, ассоциированной с другими клиническими состояниями, требующими неотложного снижения АД (расслоение аорты, острая ишемия миокарда, острая сердечная недостаточность);
- пациенты с внезапным повышением АД на фоне феохромоцитомы, ассоциированным с ПОМ;
- беременные с тяжелой АГ или преэклампсией;
- пациенты с острым повышением АД вследствие приема симпатомиметиков (амфетамина, кокаина).
Кроме того, существует большое количество триггеров, которые могут вызывать выраженное повышение АД. Это психоэмоциональный стресс, нарушения режима питания (избыточное потребление жидкости, алкоголя, поваренной соли), изменения режима физической активности, низкая приверженность к назначенной антигипертензивной терапии, прием определенных лекарственных средств (см. табл. 4), метеорологические влияния, физическая нагрузка и др. [2].
ДИАГНОСТИКА И ЛЕЧЕНИЕ
В связи с новой трактовкой понятия «гипертонический криз» и определением его как состояния, при котором повышение АД сопровождается ПОМ, различные мировые экспертные сообщества произвели пересмотр тактики ведения пациентов с этим состоянием. Это нашло свое отражение в последних версиях клинических рекомендаций по диагностике и лечению АГ [1, 5, 7]. В соответствии с ними при гипертоническом кризе пациент должен быть госпитализирован в отделение неотложной кардиологии или интенсивной терапии, где и производится лечение с помощью антигипертензивных препаратов для внутривенного введения с коротким периодом полувыведения. При этом выраженное повышение АД без ПОМ, определявшееся ранее как «неосложненный гипертонический криз», согласно последним версиям рекомендаций Европейского общества кардиологов (ESC) трактуется как «неконтролируемая АГ» и требует лишь назначения или оптимизации пероральной антигипертензивной терапии в амбулаторных условиях [1, 2, 5, 7].
Обследование пациента направлено на выявление у него признаков ПОМ [1, 4, 5, 7]:
- очаговой неврологической симптоматики;
- острых изменений со стороны глазного дна (отека, геморрагии, экссудации, симптомов закрытоугольной глаукомы);
- острой сердечной недостаточности (признаков отека легких, хронической сердечной недостаточности, набухания шейных вен, периферических отеков);
- симптомов острой расслаивающей аневризмы аорты;
- симптомов ишемии миокарда;
- симптомов почечной недостаточности.
Осмотр врачом-терапевтом или кардиологом должен быть проведен не позднее 10 мин после поступления пациента с гипертоническим кризом в стационар.
Диагностический алгоритм при гипертонических кризах включает [1, 5]:
- офтальмоскопию;
- электрокардиографию (12 отведений), которую рекомендуется проводить не позднее 15 мин после поступления в стационар;
- определение гемоглобина, количества тромбоцитов, фибриногена;
- определение креатинина, скорости клубочковой фильтрации, электролитов, лактатдегидрогеназы, гаптоглобина;
- определение микроальбуминурии, отношения альбумин/креатинин;
- микроскопию мочевого осадка (эритроциты, лейкоциты, цилиндры);
- тест на беременность у женщин детородного возраста.
Для уточнения диагноза показаны дополнительные методы обследования, выполняемые при наличии соответствующих показаний [1, 5]:
- определение уровня тропонина, МВ-фракции креатинкиназы и мозгового натрийуретического гормона (NT-proBNP);
- рентген грудной клетки;
- эхокардиография (диссекция аорты, сердечная недостаточность или ишемия);
- компьютерная томографическая ангиография грудной клетки и/или брюшной полости при подозрении на острое повреждение аорты;
- компьютерная томография или магнитно-резонансная томография мозга;
- ультразвуковое исследование почек (почечная недостаточность или подозрение на стеноз почечной артерии);
- анализ мочи на наркотические вещества (при предполагаемом употреблении метамфетамина или кокаина).
Что касается временных промежутков коррекции АД, то в большинстве случаев рекомендуется обеспечить быстрое снижение АД за первые 2 ч от момента поступления в стационар, но не более чем на 25% от исходных значений. Согласно действующим рекомендациям, определяющим фактором в выборе терапевтической тактики, сроков и уровней снижения АД служит ПОМ, а именно [1, 7]:
- при злокачественной АГ с или без почечной недостаточности необходимо снизить среднее АД на 20–25% от исходного в течение нескольких часов;
- при наличии признаков гипертонической энцефалопатии рекомендовано немедленное снижение среднего АД на 20–25% от исходного;
- при развитии острого коронарного синдрома у пациента с гипертоническим кризом следует немедленно снизить систолическое АД (САД) <140 мм рт. ст.;
- при кардиогенном отеке легких рекомендовано немедленное снижение САД <140 мм рт.ст.;
- при диссекции аорты необходимо немедленно снизить САД <140 мм рт.ст. и частоту сердечных сокращений <60 уд./мин;
- у пациенток с эклампсией и тяжелой преэклампсией или HELLP-синдромом рекомендовано немедленное снижение САД <160 мм рт.ст. и диастолического АД (ДАД) <105 мм рт.ст.
Особую категорию пациентов составляют больные с острым нарушением мозгового кровообращения (ОНМК), поскольку значительное снижение АД в остром периоде инсульта может привести к усугублению ишемии головного мозга. В первые часы инсульта сроки и целевые уровни снижения АД определяются совместно с врачом-неврологом индивидуально для каждого пациента [8]. Если пациенту с ОНМК проводится тромболитическая терапия, АД необходимо снизить и поддерживать на уровне <180/105 мм рт.ст. [6]. В настоящее время нет четких оснований для быстрого снижения АД после ОНМК при отсутствии тромболизиса, так как имеющиеся результаты исследований не подтверждают положительного влияния снижения АД в остром периоде ОНМК на риск смерти и инвалидизации [8, 12]. При чрезмерно повышенном АД (САД ≥220 мм рт.ст., ДАД ≥120 мм рт.ст.) целесообразно снижение АД на 15% при тщательном наблюдении в течение 24 ч [1, 5].
При остром кровоизлиянии в мозг также не рекомендуется быстрое снижение АД, поскольку доступные на настоящий момент данные клинических исследований не выявили преимуществ агрессивной тактики снижения АД в отношении риска смерти и перспектив реабилитации [10]. Исключением является ситуация с САД ≥220 мм рт.ст., когда целесообразно снижение его с помощью внутривенных инфузий до 180 мм рт. ст. и ниже [5, 10].
При гипертоническом кризе большинству пациентов рекомендуется назначать антигипертензивные препараты внутривенно, однако в случаях злокачественной АГ могут использоваться пероральные формы ИАПФ или АРА, причем в малых дозах, так как данная категория пациентов очень чувствительна к этой группе препаратов [5].
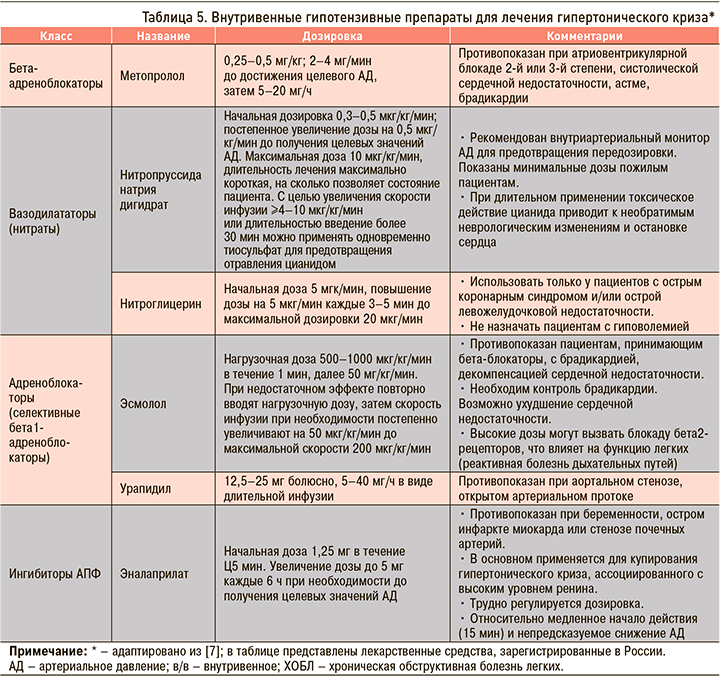
Антигипертензивные препараты для парентерального применения, рекомендованные к использованию при гипертонических кризах, приведены в таблице 5 [7]. Оптимальным считается использование внутривенных средств с коротким периодом полувыведения: это позволяет тщательно контролировать реакцию АД на проводимое лечение и соответственно оперативно титровать дозировки лекарственных препаратов в различных клинических ситуациях. При этом терапия должна быть начата не позднее 15 мин от момента поступления пациента в стационар [1, 7].
ЗАКЛЮЧЕНИЕ
АГ остается одним из самых распространенных сердечно-сосудистых заболеваний в мире и значимым кардиоваскулярным фактором риска смертности. Лечение такого осложнения АГ, как гипертонический криз, является крайне актуальной проблемой для современной кардиологии. Опубликованные в течение последних лет положения и руководства мировых экспертных сообществ, отражающие переосмысление термина «гипертонический криз» и, как следствие, тактики ведения пациентов, служат тому наглядным подтверждением. Согласно последней версии клинических рекомендаций ESC и Российского кардиологического общества, первостепенная задача при определении тактики введения пациента с гипертоническим кризом – оценка состояния органов-мишеней. При наличии признаков острого ПОМ больному показана экстренная госпитализация в отделение неотложной кардиологии или интенсивной терапии. Лечение выраженного повышения АД без острого ПОМ осуществляется в амбулаторных условиях с использованием преимущественно препаратов для перорального приема и требует коррекции антигипертензивной терапии в соответствии с алгоритмом лечения АГ.



